Eine qualifizierte Notfallversorgung für alle Menschen in Deutschland ist heute eine Selbstverständlichkeit.
Damit das auch in Zukunft so bleibt, müssen die knappen Ressourcen effizient eingesetzt werden. Die gemeinsame gesellschaftliche Aufgabe von Politik, Leistungserbringern wie auch Leistungsträgern ist es, zu prüfen, ob die Versorgungs- und Sicherstellungsaufträge der Leistungserbringer mit den gewachsenen Strukturen und entwickelten Prozessen im Gesundheitswesen patientenorientiert und wirtschaftlich erbracht werden können.
Daten zur Inanspruchnahme und zum Ressourceneinsatz im Krankenhaus zeigen, dass mehr als 44 Prozent der Notaufnahmekontakte Selbsteinweiser sind. Davon werden wiederum nur 16 Prozent zur weiteren Behandlung stationär aufgenommen. Die stationäre Behandlungsnotwendigkeit von 16 Prozent zeigt jedoch auch, dass jede sechste Selbstzuweisung in die Notaufnahme erforderlich war.1
Der Deutsche Evangelische Krankenhausverband und die Diakonie Deutschland fordern nachdrücklich, Patientinnen und Patienten in akutmedizinischen Situationen in der für sie am besten geeigneten medizinischen Versorgungstruktur und Versorgungsform qualifiziert zu behandeln.
Um diesem Anspruch gerecht zu werden, ist eine sachgerechte Steuerung in den entsprechenden medizinischen Versorgungsbereich eine zwingende Voraussetzung. Von entscheidender Bedeutung ist daher eine flächendeckende Erreichbarkeit sowie die effiziente Steuerung von Hilfesuchenden in die richtige Versorgungsebene durch zu gründende Integrierte Notfallzentren. Die Diakonie Deutschland und der DEKV unterstützen ausdrücklich die in diesem Gesetzesvorhaben vorgesehene flächendeckende Etablierung von Integrierten Notfallzentren. Eine anhaltende Fehlsteuerung belastet ansonsten weiterhin alle Akteure sowie die knappen finanziellen Ressourcen, insbesondere aber die der Notaufnahmen in den Krankenhäusern.
1. Vermeidung von Fehlinanspruchnahme benötigt durchgängig geöffnete Notdienstpraxen
Die künftigen Integrierten Notfallzentren (INZ) mit den Notdienstpraxen werden die Schlüsselrolle in der tatsächlichen und wahrgenommenen notfallmedizinischen Versorgung der Bürgerinnen und Bürger einnehmen. Es ist daher von großer Bedeutung, dass die Notdienstpraxen für die zuständige ambulante Notdienstversorgung 24 Stunden täglich geöffnet sind. Nur so können Patientinnen und Patienten mit akuten gesundheitlichen Problemen jederzeit in Abhängigkeit von ihren medizinischen Bedarfen entsprechend versorgt werden.
Der vorgelegte Gesetzesentwurf sieht jedoch vor, dass die Notdienstpraxen im Rahmen der Kooperation nur zu bestimmten Zeiten geöffnet sein müssen. Dies wird besonders in Urlaubszeiten unzureichend sein und zu erheblichen regionalen Versorgungsproblemen führen. In für sie unklaren medizinischen Situationen werden sich Patientinnen und Patienten autonom für die aus ihrer Perspektive geeignetste Versorgung entscheiden. Für eine erfolgreiche bundesweite Implementierung der Integrierten Notfallzentren und zur Entlastung der ressourcenintensiven Akutnotfallkapazitäten ist sicherzustellen, dass Notdienstpraxen rund um die Uhr geöffnet sind. Dadurch wird sichergestellt, dass ambulante Notfallpatientinnen und Notfallpatienten primär Integrierte Notfallzentren aufsuchen. Dort werden Sie dann in Abhängigkeit von den erforderlichen Ressourcen qualifiziert und effizient versorgt.
Dringliche Notfälle können so in den begrenzten und notwendig spezialisierten Kapazitäten der Krankenhausnotaufnahmen behandelt werden. Bereits im Sachverständigen Gutachten von 2018 wird darauf hingewiesen, dass Patientinnen und Patienten häufig die Notfall‐Versorgungspfade, gerade im ambulanten Sektor, nicht kennen.2 Eingeschränkte Öffnungszeiten werden daher voraussichtlich das Ziel, die (Fehl‐)Inanspruchnahmen der Notfallversorgung zu reduzieren, nicht erreichen. Die Konsequenz wäre bei Überbeanspruchung der Krankenhausnotfallstrukturen eine mögliche Verzögerung der Versorgung von lebensbedrohlichen Notfällen. Ebenso wäre eine weiterhin ineffiziente Nutzung von Ressourcen gegeben. Auch die starke Frequentierung in den regulären Öffnungszeiten von niedergelassenen Ärzten zeigt deutlich, dass Krankenhausnotaufnahmen auch ohne den Bedarf einer notdienstlichen Akutversorgung eine primäre Anlaufstelle sind (siehe nachfolgende Tabelle)3.
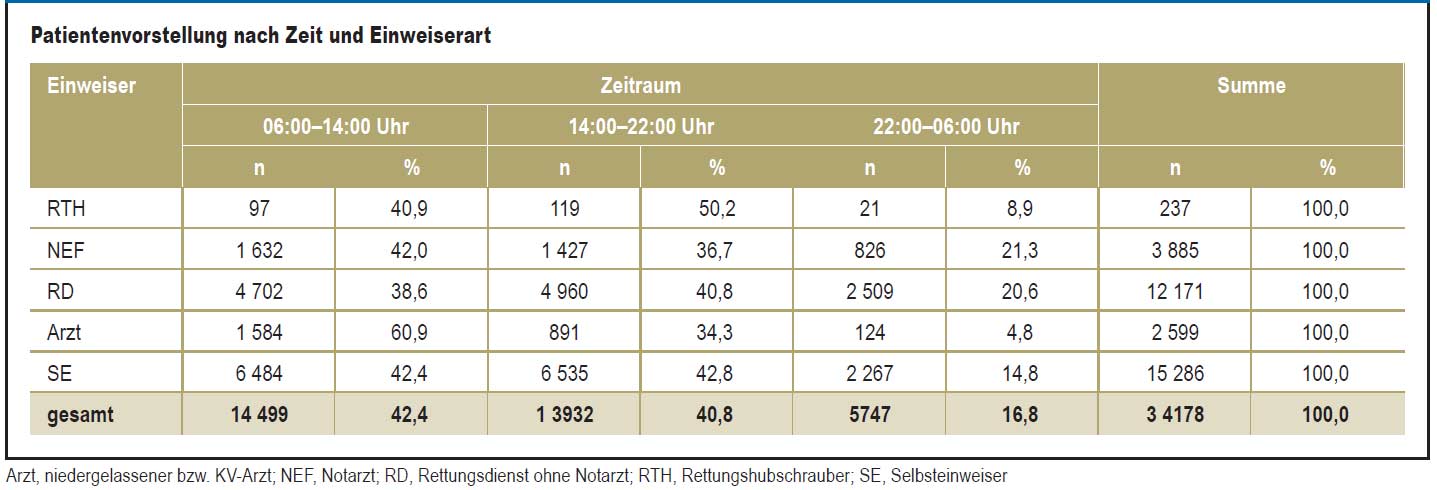
Die Notdienstpraxen sind daher 24 Stunden täglich an 7 Tagen in der Woche zu öffnen.
Änderungsvorschlag: §123a Abs. 2 SGB V Einrichtung von Integrierten Notfallzentren
[…] Die Notdienstpraxis ist im Rahmen der Kooperation mindestens an Wochenenden und Feiertagen von 9 bis 21 Uhr, Mittwoch und Freitag von 14 bis 21 Uhr und Montag, Dienstag und Donnerstag von 18 bis 21 Uhr zu öffnen durchgängig zu öffnen. Kürzere Öffnungszeiten können in der Kooperationsvereinbarung festgelegt werden, soweit aufgrund von empirischen Daten belegbar ist, dass die Öffnungszeiten nach Satz 4 aufgrund der tatsächlichen regionalen Inanspruchnahme unwirtschaftlich sind. […]
2. Ein Integriertes Notfallzentrum je 100.000 zu versorgender Menschen
Um eine flächendeckende Versorgung mit Integrierten Notfallzentren sicherzustellen, sollte neben dem Kriterium Fahrzeitminuten auch ein Bevölkerungsbezug bestehen. Die Zahl der zu versorgenden Menschen in den Planungsregionen darf nicht über 100.000 steigen. Die aktuelle Krankenhausreform und die damit verbundene Krankenhausplanung der Länder führen zu einer zunehmenden Zentralisierung von Krankenhäusern und Standorten. Damit ist eine noch nicht abschätzbare Veränderung der Versorgungsangebote verbunden. Um auch in strukturschwachen und ländlichen Gebieten eine Notfallversorgung mit Integrierten Notfallzentren und damit verbundenen Apotheken aufrechtzuhalten, ist die Obergrenze für zu versorgende Menschen in einer Planungsregion auf 100.000 festzulegen. In strukturschwachen und ländlichen Gebieten würde diese bevölkerungsbezogene Obergrenze eine bessere Erreichbarkeit der Gesundheitsversorgung gewährleisten. Die Wege zu den Integrierten Notfallzentren wären kürzer und folglich flächendeckend Integrierte Notfallzentren erreichbar. Dies ist besonders wichtig, da in ländlichen Gebieten oft längere Anfahrtswege bestehen. Mit dieser Obergrenze wird auch für urbane Regionen verhindert, dass die dortigen Integrierten Notfallzentren überlastet werden. In urbanen Gebieten ermöglichen kleinere Planungsregion eine bessere Ermittlung der Erreichbarkeit. Abhängigkeiten von den tageszeitlichen Schwankungen der Verkehrsnachfrage können besser nivelliert werden, da die Entfernungen kürzer wären und die Bedarfe der Bevölkerung besser berücksichtigt werden können. Dies würde auch die Belastung mit nicht akutmedizinischen Patientinnen und Patienten in Krankenhäusern ohne Integrierte Notfallzentren verringern.
Der Deutsche Evangelische Krankenhausverband und die Diakonie Deutschland fordern daher eine Begrenzung der Planungsregionen auf maximal 100.000 Menschen.
Änderungsvorschlag: §123a Abs. 1 SGB V Einrichtung von Integrierten Notfallzentren
[…] 2. die Zahl der zu versorgenden Menschen in einer Planungsregion (<100.000) […]
3. Sachgerechte Vergütung ambulanter Behandlungen von Notaufnahmen ohne Integriertes
Notfallzentrum
Hilfesuchende, die Notaufnahmen in zugelassenen Krankenhäusern gemäß § 108 SGB V ohne Integriertes Notfallzentrum (INZ) aufsuchen, werden aus haftungsrechtlichen Gründen dort medizinisch untersucht sowie behandelt werden müssen. Daher darf die flächendeckende Einführung von Integrierten Notfallzentren keinen Einfluss auf die Vergütung ambulanter Notfallbehandlungen von Hilfesuchenden in Krankenhäusern ohne INZ haben.
Deshalb ist eine Ausfinanzierung der ambulanten Notfallbehandlung von Patientinnen und Patienten, die eine Notfallambulanz ohne INZ aufsuchen, zu überprüfen und zwischen den Selbstverwaltungspartnern auf Bundesebene zu verhandeln. Bei der Refinanzierung ist die zwangsläufig kostenintensivere stationäre Vorhaltungsstruktur der Krankenhäuser zu berücksichtigen, die bei jedem ambulanten Notfallpatient in Beanspruchung genommen wird.
Es ist davon auszugehen, dass die Implementierung der INZ die Patientinnen- und Patientenströme der 21 Millionen behandelten Personen in deutschen Notaufnahmen4 verändern wird. Ambulant behandlungsnotwendige Patientinnen und Patienten werden voraussichtlich primär INZs aufsuchen. In der Folge sind personelle Anpassungen vorgehaltener Strukturen in Krankenhäusern ohne INZ erforderlich. Die Behandlung in diesen Krankenhäusern wird noch stärker auf die stationäre Versorgung ausgerichtet. Damit sinken die Erlöse aus der Versorgung ambulanter Notfälle. Werden dennoch Notfallpatientinnen und -patienten ambulant versorgt, entstehen höhere Kosten, da weiterhin für eine ambulante Versorgung stationäre Strukturen verwendet werden.
Der DEKV und die Diakonie Deutschland fordern daher die sachgerechte und vollumfängliche Ausfinanzierung der beanspruchten notfallmedizinischen Versorgungskapazitäten in den Krankenhäusern.
Änderungsvorschlag: Krankenhäuser ohne INZ erhalten für die ambulante Behandlung von Hilfesuchenden eine erhöhte Vergütung zur sachgerechten Refinanzierung der entstandenen Behandlungskosten.
4. Notrufnummern, Akutleitstellen und Rettungsleitstellen
Die geplante Anpassung der Ersteinschätzungsinstrumente von Rettungsleitstellen und Akutleitstellen und die enge technische/digitale Vernetzung beider Systeme ist sehr zu begrüßen. Die vorgesehene standardisierte Ersteinschätzung soll laut Referentenentwurf auch die besonderen Bedürfnisse von Kindern, Menschen mit Behinderung und psychisch Erkrankten berücksichtigen. Um dies zu gewährleisten, braucht es eine Verknüpfung der Notrufnummern mit psychiatrisch-psychosozialen Kriseninterventionsdiensten. Psychische Erkrankungen spielen bei Akut- und Notfallbehandlungen oft eine Rolle, werden aber vielfach nicht erkannt, was oft zu Unter- oder Fehlversorgung bzw. zu vermeidbaren stationären Notfallbehandlungen führt. Daher ist auch der flächendeckende Aufbau von psychiatrisch-psychosozialen Krisendiensten, wie er im Koalitionsvertrag von 2021 vereinbart wurde, dringend in eines der nächsten Reformvorhaben zu regeln. Für ein wirtschaftlich nachhaltiges Betreiben dieser Dienste ist eine auskömmliche Finanzierung vorzusehen, wobei auch eine anteilige Finanzierung durch die GKV zu regeln ist. Die psychiatrisch-psychosozialen Krisendienste müssen eine 24/7 Erreichbarkeit garantieren und bei Bedarf auch aufsuchend tätig werden können. Zu ihrem Aufgabenspektrum gehören diagnostische Abklärung, therapeutische Krisenintervention sowie eine verlässliche Weiterleitung zu anderen erforderlichen Hilfen.
5. Information zu barrierefreien Praxen
Die Informationspflichten der Kassenärztlichen Vereinigungen (KV) und Kassenzahnärztlichen Vereinigungen (KZV) zu Sprechstundenzeiten und barrierefreien Praxen werden von der Diakonie Deutschland und dem DEKV breit mitgetragen. Ein verlässliches und detailliertes bundesweites Auskunftssystem zur Barrierefreiheit aller Arztpraxen ist darüber hinaus dringend erforderlich. Mit der Richtlinie nach §75 Absatz 7 SGB V der KBV5 liegen seit dem Jahr 2022 bereits Vorgaben hierzu vor.
Fragen zur praktischen Umsetzung der Richtlinie bleiben jedoch offen. So wird nicht geklärt, in welchem Rhythmus die KVn bei den Vertragsärztinnen und Vertragsärzten Daten abfragen, ob Vertragspraxen zur Auskunft verpflichtet sind, wie die KVn die zugelieferten Informationen verifizieren und wie die Informationen für Patientinnen und Patienten auf der Webseite aufbereitet werden. Angekündigt wurde, in der Weiterentwicklung der Richtlinie auch auf die Bedarfe von Menschen mit kognitiven Beeinträchtigungen einzugehen – dies ist bislang nicht umgesetzt worden. Wünschenswert ist zudem, dass die KVn und KZVn ihren Informationspflichten auf barrierefreien Online-Portalen nachkommen.
6. Notfallbehandlung von Menschen ohne oder mit unklarem Krankenversicherungsschutz
Krankenhäuser dürfen eine Behandlung im Notfall nicht ablehnen. Sie können nach § 25 SGB XII und § 6a AsylbLG (den sogenannten „Nothelferparagraphen“) eine rückwirkende Kostenübernahme für eine Notfallbehandlung von Menschen ohne Krankenversicherungsschutz und Menschen ohne geregelten Aufenthaltsstatus beim Sozialamt erwirken. Die materielle Hilfebedürftigkeit von Patientinnen und Patienten muss das Krankenhaus gegenüber der zuständigen Sozialbehörde darlegen und hierzu eine Vielzahl von Angaben und Nachweisen zu der hilfesuchenden Person vorlegen, was mit großem administrativem Aufwand einhergeht und oftmals nicht möglich ist. Kann die Hilfebedürftigkeit nicht geklärt werden, erfolgt keine Kostenübernahme. Damit der „Nothelferparagraph“ greifen kann, muss die Beweislast über die Hilfebedürftigkeit von Patientinnen und Patienten von den Krankenhäusern auf die Sozialämter übergehen. Zudem beschränkt sich die Kostenübernahme von Notfallbehandlungen auf den Zeitraum zwischen Eintritt des Notfalles und Kenntnis des Sozialamtes über die Hilfebedürftigkeit einer Person, d. h. solange die Öffnungszeiten die Kenntnis des Sozialamtes beschränken. Sobald das Sozialamt in Kenntnis gesetzt ist, geht der Leistungsanspruch vom Krankenhaus auf die hilfebedürftige Person selbst über, das Krankenhaus kann ab diesem Zeitpunkt keine weiteren Leistungen geltend machen. Um eine Kostenübernahme zu ermöglichen, sollte daher eine Übertragung der Leistungsansprüche zur Erstattung der Krankenhauskosten von der hilfebedürftigen Person auf das Krankenhaus ermöglicht werden, wenn die betroffene Person dem zustimmt.
Wir bitten Sie, die vorgenannten Änderungen im Gesetzentwurf zu berücksichtigen.
Maria Loheide, Vorständin Diakonie Deutschland
Christoph Radbruch, Vorsitzender DEKV
Quellen:
1 Vgl. Gries A, Schrimpf AM, von Dercks N: Hospital emergency departments—utilization and resource deployment in the hospital as a function of the type of referral. Dtsch Arztebl Int 2022; 119: 640–6. DOI: 10.3238/arztebl.m2022.0276
2 Vgl. SACHVERSTÄNDIGENRAT zur Begutachtung der Entwicklung im Gesundheitswesen; Bedarfsgerechte Steuerung der Gesundheitsversorgung; Gutachten 2018; Seite 549.
3 Vgl. Gries A, Schrimpf AM, von Dercks N: Hospital emergency departments—utilization and resource deployment in the hospital as a function of the type of referral. Dtsch Arztebl Int 2022; 119: 640–6. DOI: 10.3238/arztebl.m2022.0276
4 Vgl. M.Michael, S.Al Agha, L. Böhm, H. M. Bosse, A. N. Pohle, J. Schürmann, O. Hannappel, E. Tengg, C. Weiß, M. Bernhard: Alters- und geschlechtsbezogene Verteilung von Zuführung, Ersteinschätzung, Entlassart und Verweildauer in der zentralen Notaufnahme; Notfall Rettungsmed 2023 26:39–48
5 „Richtlinie der Kassenärztlichen Bundesvereinigung nach § 75 Abs. 7 SGB V zur Information über die Sprechstundenzeiten der Vertragsärzte und über die Zugangsmöglichkeiten von Menschen mit Behinderung zur Versorgung (Barrierefreiheit)“:https://www.kbv.de/media/sp/KBV_Richtlinie_Barriere_Sprechzeiten.pdf