Menschen brauchen Zuwendung
Gesundheitspolitische Positionen
28. Juni 2023
28. Juni 2023
Menschen brauchen Zuwendung
Gesundheitspolitische Positionen

Der Deutsche Evangelische Krankenhausverband e. V. (DEKV) vertritt 199 Kliniken an 273 Standorten, die jede(n) zehnte(n) stationäre(n) Patient:in in Deutschland versorgen. Wir verbinden moderne Medizin mit besonderer Patient:innenorientierung und behandeln besonders auch vulnerable Patient:innengruppen sowie pflegeintensive Patient:innen.
Für eine hochwertige, ressourcenbewusste Krankenhausversorgung der Zukunft braucht es eine regionale Bedarfserhebung und Planung. So können Krankenhauskapazitäten bedarfsgerecht für regionale Bevölkerungsgruppen vorgehalten und der Zugang zum technisch-medizinischen Stand gesichert werden.
Voraussetzungen für diese patient:innenorientierte Versorgungsqualität sind transparente Qualitätskriterien und eine moderate Qualitätspolitik, damit Qualitätssicherung nicht zur kalten Strukturreform wird. Wettbewerbselemente stimulieren dabei die Entwicklung guter Versorgungsmodelle.
Als evangelische Krankenhäuser fordern wir zudem, die unterschiedlichen medizinisch-pflegerischen und sozialen Anforderungen der einzelnen Patient:innengruppen abzubilden und unter dem Stichwort „Zuwendung“ als zu erbringende Leistung zu beziffern.

Qualität ist der zentrale Begriff, der die Erfordernisse, Ziele und Mittel gleichermaßen beschreibt. Er bezieht sich sowohl auf das Niveau medizinisch-technischer Leistungen wie auf das Wertegerüst: Qualität durch Patient:innenorientierung, Qualität des Arbeitsumfelds an Krankenhäusern. Qualität heißt aber auch, durch gute Planung, Prozesse und Kommunikation dafür zu sorgen, dass die begrenzten Ressourcen unseres Gesundheitssystems gezielt und effizient eingesetzt werden können.
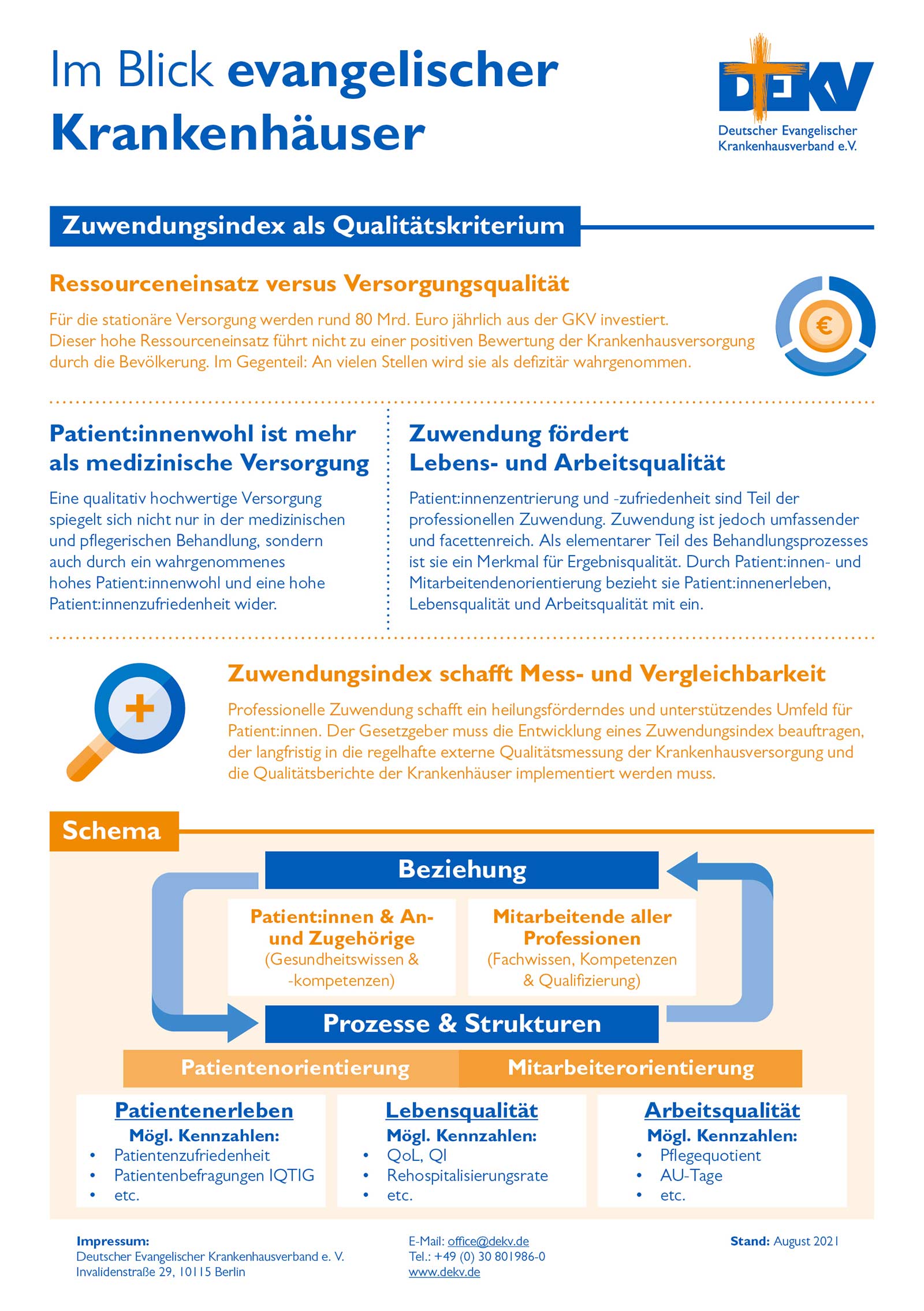
Zuwendung ist elementarer Teil des Behandlungsprozesses und ein Merkmal für Ergebnisqualität. Durch Patient:innen- und Mitarbeitendenorientierung bezieht sie Patientenerleben, Lebensqualität und Arbeitsqualität mit ein.

Notaufnahmen im Krankenhaus sind die Weichensteller für anschließende stationäre oder auch ambulante Weiterbehandlung. Neben akuter, personalintensiver, hochtechnisierter Hilfe braucht es den sensiblen Blick für ältere und hochbetagte Patient:innen mit ihren besonderen Bedarfen. Bereits heute gibt es mehr als Millionen Notfallpatient:innen über 70 Jahren.

Die Sektorengrenzen sind zu undurchlässig: Es bestehen Grenzen zwischen Krankenhaus und niedergelassenen Ärzt:innen, der stationären und ambulanten Altenhilfe und Rehabilitationseinrichtungen sowie pflegenden Angehörigen. Unter dieser Aufteilung des Behandlungsprozesses leidet die ganzheitliche Therapie der Patient:innen. Die Undurchlässigkeit der Grenzen zwischen den unterschiedlichen Bereichen werden wir uns als Gesellschaft organisatorisch, monetär sowie aus der Patient:innenperspektive nicht mehr leisten können. Die Vernetzung der Akteur:innen führt unmittelbar zu einer erheblichen Erhöhung der Versorgungsqualität. Wir brauchen neue Ansätze und Anreize für flexible Übergänge.

Krankenhäuser sind personalintensive Organisationen. Der strukturelle Personalmangel wird trotz intensiver Personalwerbung weiter anhalten. Die 2019 eingeführten Pflegepersonaluntergrenzen sind eine politische Notbremse, um die Arbeitsbelastung der Pflegenden zu verringern sowie die Patient:innensicherheit zu gewährleisten. Mittel- bis langfristig ist dieser Trend nur durch verbesserte Arbeitsbedingungen in der Pflege, eine spürbare Wertschätzung sowie durch attraktive Karrieremöglichkeiten umzukehren.

Wettbewerb und Markt sorgen für Qualität und Effizienz im Gesundheitswesen. Aber Gesundheit ist keine marktgängige Handelsware, sondern ein öffentliches Gut, das mit einem Lebensrisiko verbunden ist. Das System darf deswegen nicht gewinnaneignungsorientiert, sondern muss gemeinwohlorientiert sein.
Die Diagnosis Related Groups (DRG) sind geeignet, die notwendige Transparenz herzustellen und haben zu Kostenbewusstsein geführt. Das Grundprinzip des DRG-Systems, nur die erbrachte Leistung zu vergüten, kommt allerdings an seine Grenzen, wenn ein bedarfsnotwendiges Krankenhaus nicht die ausreichende Fallzahl hat, um die durch die Qualitäts- und Strukturvorgaben geforderten Grundkosten zu finanzieren
Auch konterkariert die unzureichende Investitionsfinanzierung der Länder das Prinzip der pauschalen leistungsorientierten Kostenerstattung über DRGs. Der Bundesrechnungshof sieht aktuell eine Länderinvestitionslücke von 4 Milliarden Euro pro Jahr. Das führt dazu, dass Einsparungen aus laufenden Betriebsergebnissen für Investitionen umgewidmet werden.
Die Konsequenz: Da, wo die Investitionen aus den Betriebsmitteln nicht finanziert werden, können (auch) keine Einsparungen erzielt werden – eine investitionshemmende Abwärtsspirale entsteht. Das von den Bundesländern beanspruchte Hoheitsrecht, die Daseinsvorsorge in Form von Krankenhausleistungen in Menge, Qualität und Struktur festzulegen, läuft damit mehr und mehr ins Leere.
Seit mehr als hundertsiebzig Jahren sind evangelische Krankenhäuser in Deutschland Versorgunggestalter von Flensburg bis Freiburg. Immer wieder inspiriert von der diakonischen Haltung „Der Region Bestes wollen“ – und: Das Beste für die Bürger:innen wollen.
Rund 123.000 Beschäftigte aller Professionen versorgen in 199 evangelischen Krankenhäusern an 273 Standorten bundesweit mehr als 5,5 Millionen stationäre und ambulante Patient:innen medizinisch und pflegerisch. Jede(r) 10. stationäre Patient:in hierzulande wird in einem evangelischen Krankenhaus qualifiziert ver- und umsorgt.

Evangelische Krankenhäuser sind wesentlicher Bestandteil der vertikalen diakonischen Versorgungskette. Werteorientiert verbinden sie die gesundheitliche und die soziale Versorgung. Dies gelingt durch eine am Patient:innenwohl orientierte Ausrichtung der Strukturen und Prozesse für medizinische und pflegerische Behandlungen. Dafür nutzen die evangelischen Krankenhäuser den Gestaltungsraum der verschiedenen Sozialgesetzbücher und des Krankenhausfinanzierungsgesetzes wie beispielsweise Selektiv- und Qualitätsverträge vielfältig.
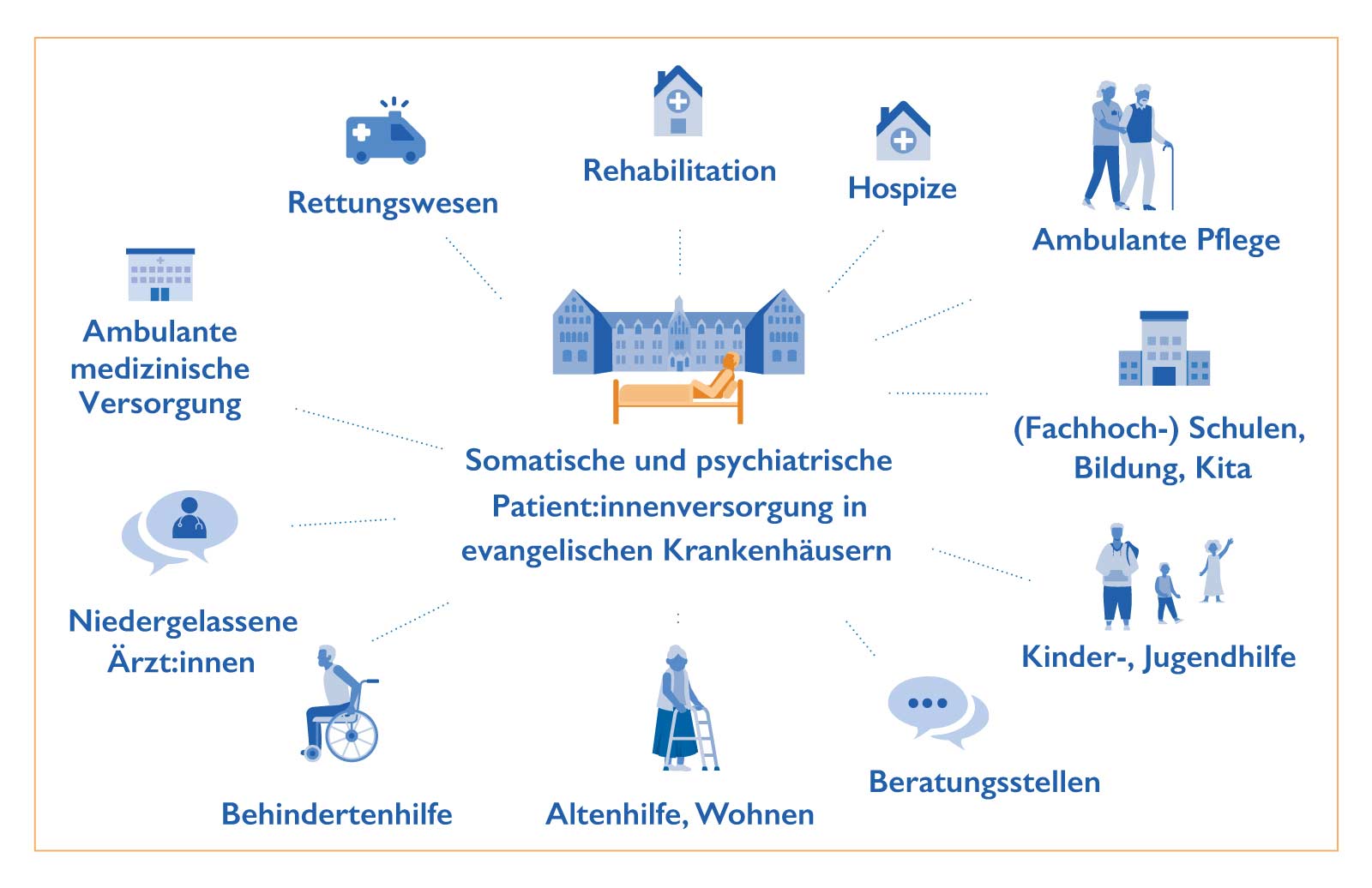
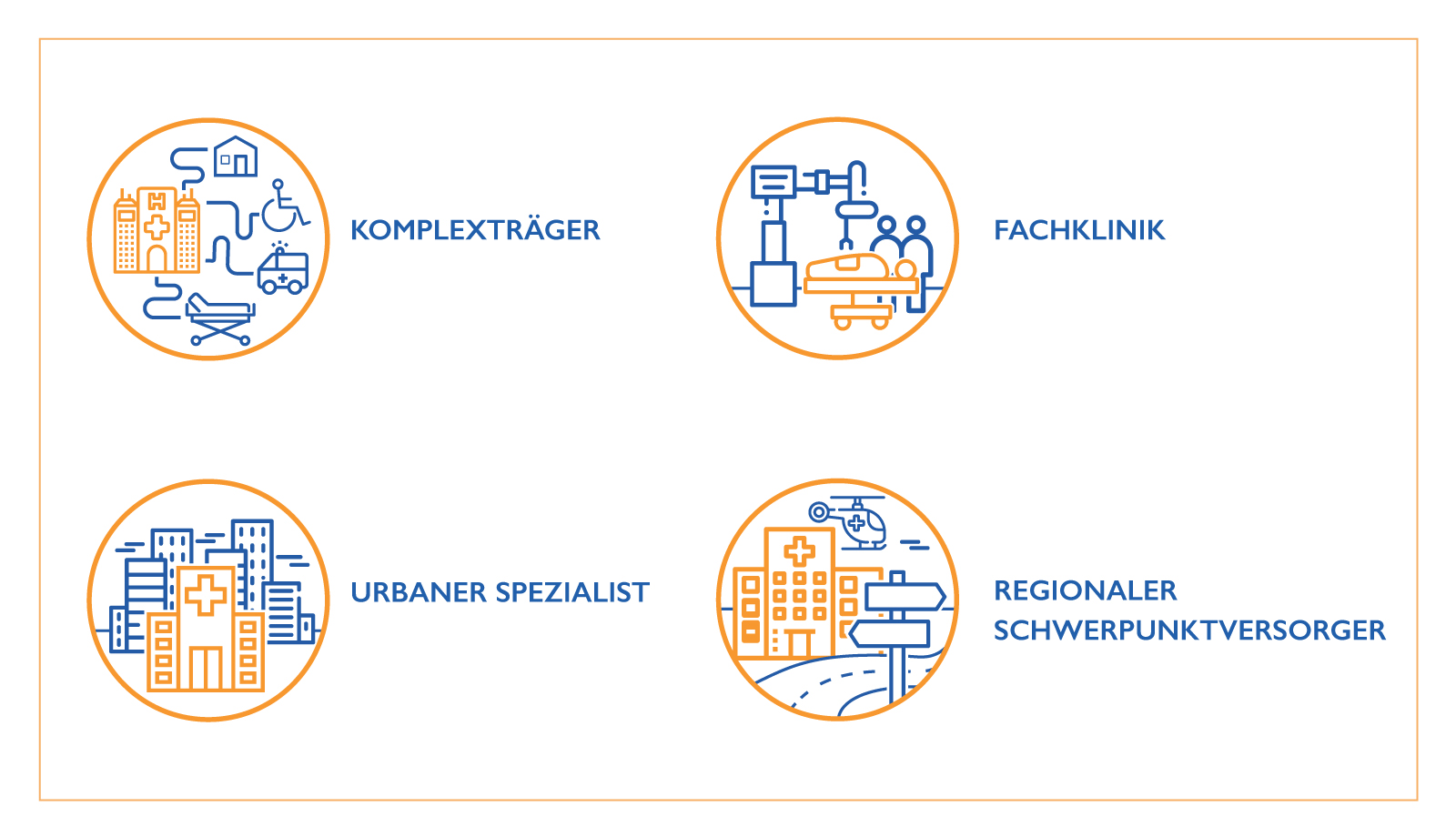
Evangelische Krankenhäuser lassen sich vier Typen zuordnen: ‚Komplexträger‘ sind Teil eines Verbundes mit Wohneinrichtungen für Menschen mit Behinderungen, Langzeitpflege, Einrichtungen der Kinder- und Jugendhilfe, Beratungsstellen für Sucht, Wohnungslose oder Schuldner:innen. Unsere ‚Fachkliniken‘ sind auf bestimmte Patient:innengruppen landes- oder gar bundesweit spezialisiert – so versorgen wir etwa überdurchschnittlich viele Lungen(krebs)-Patient:innen oder bieten modernste Spezialverfahren an wie roboter-assistierte Wirbelsäulenchirurgie. ‚Urbane Spezialisten‘ leisten dies im städtischen Umfeld. ‚Regionale Schwerpunktversorger‘ sichern die vollständige Patient:innenversorgung für ein größeres Einzugsgebiet.
Seit jeher richten evangelische Krankenhäuser ihr Augenmerk verstärkt und bewusst auf vulnerable Patient:innen. Qualifizierte Versorgung von Patient:innen mit Behinderungen, demenziell Erkrankten, geriatrischen und hochaltrigen Patient:innen sowie Patient:innen mit lebensbegrenzender Diagnose sind für die evangelischen Krankenhäuser nicht stationäres Leistungsgeschehen, sondern gelebte Solidarität in der gesundheitlichen Versorgung. Daher engagieren sich viele interprofessionelle Teams von Mediziner:innen zusammen mit Pflegenden und therapeutischen Professionen für eine ständige Verbesserung von Versorgungsmodellen für diese Patient:innengruppen. Dies geschieht unter anderem über die Mitwirkung bei der Entwicklung von Qualitätsindikatoren und Qualitätsverträgen, deutschen, europäischen und internationalen Leitlinien der medizinischen Fachgesellschaften, Aufbau von krankheitsbezogenen Registern sowie der Beteiligung an klinischen Studien und Versorgungsstudien.